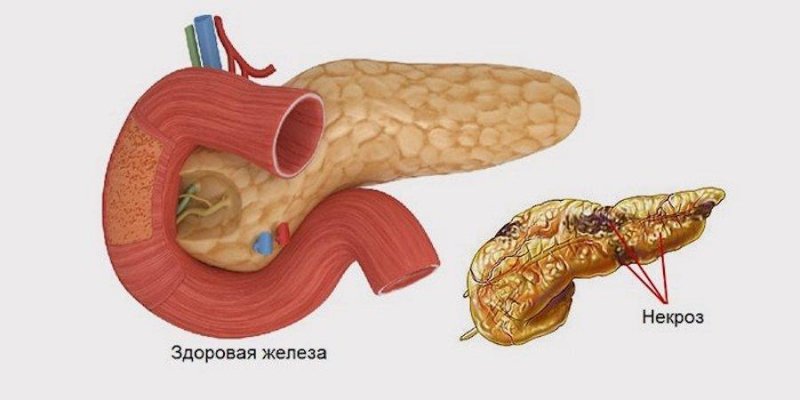
Панкреонекроз — захворювання підшлункової залози, характерними ознаками якого є деструкція (руйнування) усього органу або його частини. Зазвичай патологія виникає в молодому віці (70% всіх випадків) і діагностується у жінок і чоловіків з однаковою частотою. В 1% випадків вона є джерелом розвитку гострого живота. Виживаність після руйнування органу становить 30-60%, а при тотальний панкреонекроз — зводиться до нуля.
1 Загальне поняття та класифікація
Панкреонекроз, або некротичний панкреатит — патологія підшлункової залози, при якій виникає відмирання клітин органу. Наслідком цього процесу є поліорганна недостатність — збій в роботі відразу декількох систем організму. Захворювання є окремою фазою гострого панкреатиту (запалення підшлункової залози) і зустрічається майже у 20% пацієнтів.
Класифікація захворювання включає поділ за кількома ознаками.
В залежності від величини ураження виділяють:
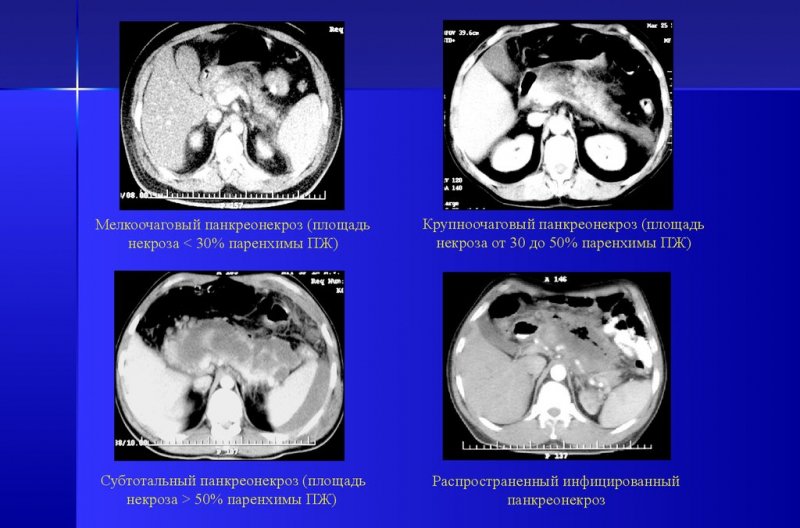
1. Обмежений некроз. Він буває трьох видів:
- дрібновогнищевий;
- среднеочаговый;
- великовогнищевий.
2. Поширений некроз. Види:
- субтотальный — уражено 50% органу;
- тотальний — абсолютна ураження залози.
В залежності від присутності інфекційного процесу недуга розрізняють:
- жировим (повільне протягом і сприятливий прогноз);
- геморагічним (швидкий розвиток і ускладнення у вигляді внутрішньої кровотечі);
- змішаним.
2. Інфікований — обсіменіння патогенною мікрофлорою підшлункової залози та заочеревинної жирової клітковини, що викликає гнійне розплавлення тканин і секвестрацію (утворення некротичних вогнищ).
За перебігом захворювання виділяють панкреонекроз:
- абортивний;
- прогресуючий.
В залежності від локалізації панкреонекроз буває:
- хвоста підшлункової залози;
- головки органу.
2 Причини
Існує три основних фактора розвитку захворювання, які описані в таблиці:
- вживання алкоголю у великій дозі;
- надмірне вживання смаженої і жирної їжі
- жовчнокам’яна хвороба;
- захворювання проток жовчі
- ускладнення після операцій на органах живота;
- забої живота;
- ендоскопічні процедури;
- тромбофлебіт і васкуліт судин залози;
- патологія сфінктера дванадцятипалої кишки (Одді);
- харчове отруєння;
- аномалії розвитку органу
В групу ризику по виникненню панкреатичного некрозу входять люди, які страждають на:
- хронічний алкоголізм;
- наркоманією;
- жовчнокам’яною хворобою;
- захворюваннями печінки та підшлункової залози;
- патологіями травної системи;
- вродженими аномаліями розвитку шлунково-кишкового тракту.
3 Механізм розвитку і симптоматика
Панкреонекроз характеризується двухфазовым плином:
1. Перша фаза (перший тиждень). Ознаки:
- Формуються некротизовані осередки у підшлунковій залозі чи в навколишньому її заочеревинної клітковині.
- Розвивається эндотоксикоз — порушення в роботі систем організму. Він може бути легким або важким.
- Некроз розвивається протягом трьох діб, після чого він не прогресує. Важкий перебіг панкреатиту характеризується швидким формуванням некрозу протягом 24-36 годин.
- В животі накопичується ферментативний випіт — парапанкреатит, ферментативний перитоніт.
При середній тяжкості захворювання відзначається порушення роботи окремих органів або систем. При тяжкому перебігу спостерігаються явища поліорганної недостатності.
2. Друга фаза (другий тиждень). Відбувається формування перипанкреатического інфільтрату
Ознаки панкреонекрозу мають характерну симптоматику. У медицині клінічна картина панкреонекрозу називається тріада Мондора.
Основні симптоми тріада Мондора:
Для панкреатичного некрозу характерні й інші групи симптомів. Вони описані в таблиці:
- температура тіла в межах 38 градусів;
- загальна слабкість;
- тахікардія;
- прискорене дихання;
- зниження артеріального тиску;
- задишка;
- сплутаність свідомості;
- загальмованість або збуджений стан;
- дезорієнтація;
- кома (при важкому перебігу)
- сухість шкіри і слизових;
- білий наліт на язиці;
- зниження кількості сечі, що виділяється, або повна її відсутність;
- спрага
- почервоніння шкіри (відбувається у початку захворювання);
- блідість шкіри з землистим, мармуровим або жовтяничним відтінком;
- холодність покривів;
- фіолетові плями в області живота, спини і на сідницях
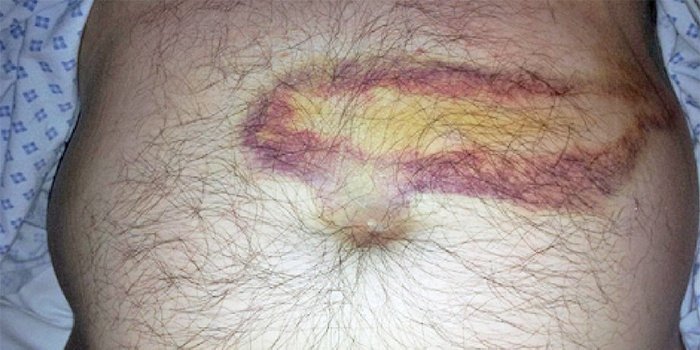
Плями в області живота при панкреонекроз
Наслідки панкреонекрозу:
- Больовий або інфекційно-токсичний шок.
- Перитоніт.
- Шлунково-кишкова кровотеча.
- Нагноєння підшлункової залози.
- Кіста залози.
- Абсцес черевної порожнини або заочеревинної клітковини.
- Виразка шлунка або кишечника.
- Свищі.
- Ферментна недостатність.
- Тромбоз вен (селезінкової, ворітної).
4 Діагностика
Основними діагностичними заходами при панкреонекроз є:
Лабораторний метод передбачає:
- забір крові на загальний і біохімічний аналіз;
- загальний аналіз сечі.
При некрозі визначається підвищення таких показників:
- лейкоцитів;
- ШОЕ;
- еластази;
- амілази;
- трипсину;
- глюкози;
- гематокриту;
- С-реактивного білка;
- АЛТ та АСТ;
- кальцитоніну (при інфікованому панкреонекроз).
Основними методами інструментальної діагностики є:
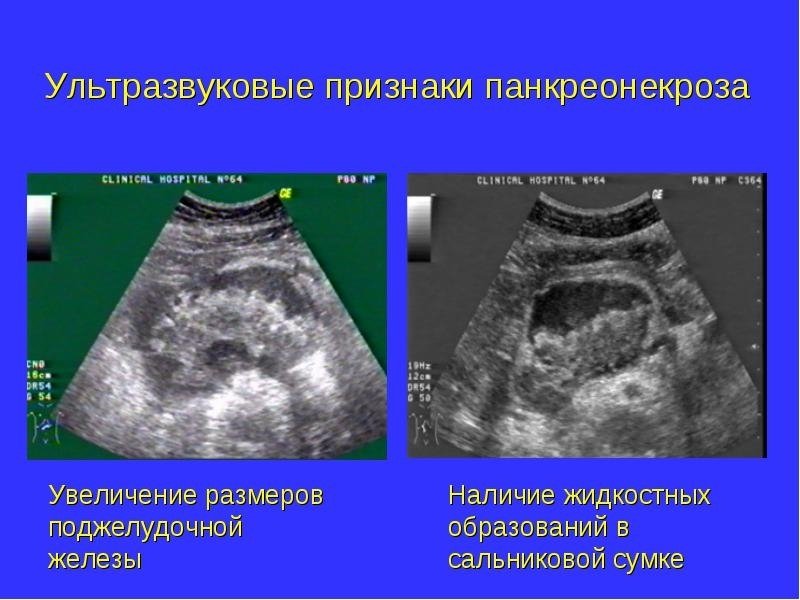
Проведення УЗД підшлункової залози ускладнюється вираженим метеоризмом при некротичному панкреатиті. У цьому випадку використовується комп’ютерна томографія, на свідчення якої підвищене газоутворення не впливає.
Додатково проводиться:
- бактеріологічне дослідження лапароскопічної рідини для визначення патогенної мікрофлори і чутливості її до антибіотиків;
- ретроградна холангіопанкреатографія (виявлення стану проток залози);
- ангіографія судин ураженого органу.
5 Лікування
Терапія панкреонекрозу проводиться відразу після його діагностування. Хворого госпіталізують у хірургічний стаціонар в палату інтенсивного лікування. Некротичний панкреатит потребує комплексного підходу, цілями якого є:
Від швидкості й активності терапії залежать шанси на життя пацієнта.
Існує два методи лікування захворювання:
Консервативна терапія представлена в таблиці:
- очищення крові від токсинів і ферментів (фізрозчин, глюкоза з інсуліном);
- поповнення водного балансу (альбумін, реополіглюкін);
- придушення блювоти (Церукал);
- сечогінні препарати (Фуросемід)
- Лікувальний плазмаферез — очищення крові шляхом її забору і повернення після очищення.
- Гемосорбція — очищення крові шляхом введення сорбентів.
- Перитонеальний діаліз — очищення крові шляхом введення рідини в черевну порожнину пацієнта з подальшою її евакуацією через 4-6 годин. Також для цієї мети існує спеціальний апарат “Циклер”, який проводить процедуру автоматично.
- Гемофільтрація — очищення крові за допомогою штучних мембран
Показаннями для екстреного хірургічного лікування є:
В інших випадках оперативне втручання відкладається на 4-5 днів для стабілізації стану хворого.
Цілі операції:
- Відновлення секреції органу.
- Усунення відмерлих тканин і запального ексудату.
- Зупинка внутрішньої кровотечі.
- Установка дренажу в черевній порожнині.
Радикальна операція включає:
- усунення некротичних вогнищ;
- видалення частини підшлункової залози або всього органу;
- видалення пошкоджених сусідніх органів (жовчного міхура, селезінки).
Перевага віддається лапаротомическим операціями (через розріз у животі).
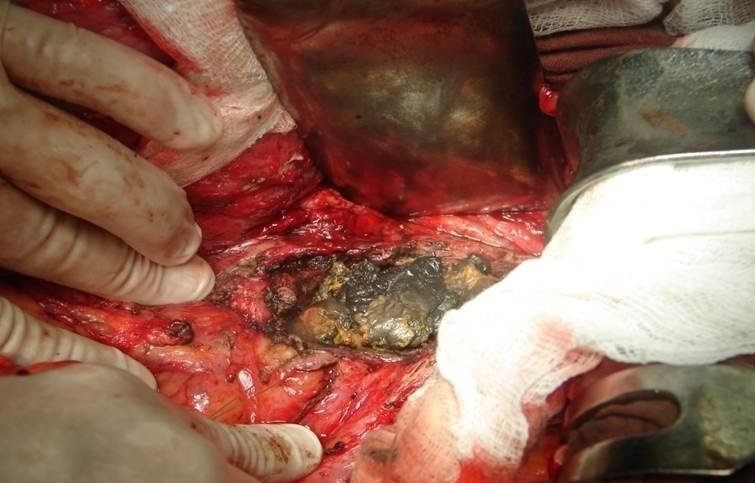
Операція при панкреонекроз
Часто рекомендується повторне втручання при триваючому процесі руйнування залози.
6 Догляд та реабілітація
Після операції хворий вважається непрацездатним протягом 4 місяців, іноді й довше. Догляд і реабілітація є невід’ємною частиною лікування панкреонекрозу.
Вона включає заходи, описані в таблиці:
Після операції пацієнта поміщають в палату інтенсивної терапії на дві доби. У цей час рекомендується лікувальне голодування, проводяться заходи щодо контролю тиску, гематокриту, показників сечі, рівня глюкози та електролітів у крові.
Стабільний стан хворого протягом перших двох діб є приводом для переведення його в загальну палату. У цей час дозволяється щадна дієта, що включає:
- несолодкий чай;
- овочеві протерті супи;
- молочну гречану та рисову кашу (у співвідношенні води і молока 1:1);
- омлет з половини яйця;
- підсушений хліб (на шостий день);
- вершкове масло (не більше 15 м);
- сир;
- відварене м’ясо і рибу (через тиждень).
Якщо пацієнт йде на поправку, то його виписують через 1,5-2 місяці
- Перші дні припускають постільний режим, дотримання дієти і обов’язковий післяобідній сон.
- Прогулянки можна по закінченні двох тижнів після виписки.
- Не допускається перевтома.
- Виключається паління і вживання алкоголю
- Дробове харчування (6 разів на день маленькими порціями в один і той же час.
- Рекомендується протерта їжа, приготовлена на пару, відварена чи тушкована.
- Температура їжі повинна бути кімнатної.
Забороняються:
- здоба і свіжий хліб;
- перлова, пшоняна, кукурудзяна крупа;
- бобові;
- жирне м’ясо і риба;
- шоколад;
- міцна кава та чай;
- соління;
- фаст-фуд;
- гриби;
- копченості та консерви;
- напівфабрикати (ковбаса, сосиски);
- жирні молочні продукти;
- кислі та гострі овочі (редиска, часник, щавель);
- білокачанна капуста;
- яєчні жовтки;
- виноград, фініки, інжир.
Можна:
- нежирний сир і кисле молоко;
- підсушений хліб;
- овочеві супи;
- макарони;
- нежирне м’ясо і риба;
- яєчні білки;
- свіжовичавлені соки, розведені водою;
- каші на розведеному молоці;
- відварені овочі;
- сухе печиво;
- рослинна (30 г) і вершкове (15 г) масло
7 Прогноз
Прогноз при панкреонекроз не завжди сприятливий. Він залежить від віку пацієнта, форми недуги, своєчасності і адекватності терапії, дотримання дієти і рекомендацій лікаря. Цукровий діабет розвивається у чверті хворих, які перенесли некротичний панкреатит. Нерідко відбувається утворення псевдокіст в залозі, розвиток хронічного панкреатиту і свищів.
Висока ймовірність летального результату. Асептичний некроз є причиною смерті у 15-40% хворих. При інфікованому панкреонекроз цей показник досягає 60%.