За статистичними даними Всесвітньої Організації охорони Здоров’я, смертність хворих панкреатитом зростає, причому як від хронічної, так і від гострої форми патології. На даний момент цифри показують, що приблизно в 40% випадків гострий панкреатит здатний привести до летального результату навіть при якісно та своєчасно наданої медичної допомоги. Захворювання однаково схильні як чоловіки, так і жінки вікової групи 40-60 років.
1 Визначення
Панкреатити — ціла група захворювань, в основі патогенезу яких лежить запалення підшлункової залози. Небезпека полягає в тому, що ферменти підшлункової залози в нормі секретируемые в дванадцятипалу кишку, активізуються в самій підшлунковій залозі, приводячи до її аутолизу (самоперевариванию). Таким чином розвивається панкреонекроз – іншими словами “смерть” підшлункової залози.
За характером перебігу виділяють наступні форми панкреатиту:
- хронічний;
- загострення хронічного панкреатиту;
- гострий;
- гострий рецидивуючий панкреатит.
2 Хронічна форма
Захворювання досить поширене у розвинутих країнах. Патологія здатна протікати практично безсимптомно або «маскуючись» під інші хвороби органів черевної порожнини (холецистит, виразкова хвороба шлунка і дванадцятипалої кишки, різні захворювання біліарного тракту).
Основний симптом – постійні або періодично виникають болі з ознаками недостатності підшлункової. У кінцевому рахунку запалення призводить до незворотних змін у самій залозі: її тканина зморщується, фиброзируется (заміщується сполучною тканиною ), в протоці залози формуються конкременти.
При такому типі патології порушення функцій підшлункової залози не зникає повністю і періодично загострюється .
3 Гострий панкреатит
Характеризується виникненням набряку підшлункової залози, збільшенням її в розмірах. Іноді підшлункова залоза піддається жировому або геморагічного некрозу, який здатний привести до важких порушень метаболізму. Нерідким небезпечним стає поліорганна недостатність, при якій хворий може померти в лічені хвилини.
На відміну від хронічної форми панкреатиту, після одужання пацієнта функції підшлункової залози приходять в норму. Гостра форма панкреатиту набагато частіше призводить до летального результату, тому її треба розглянути детальніше.
3.0.1 Причини
Серед основних причин виникнення гострого панкреатиту виділяють:
- хронічний алкоголізм;
- переїдання;
- жовчнокам’яну хворобу;
- травми черевної порожнини, в тому числі післяопераційні.

За останні двадцять років кількість хворих гострим панкреатитом збільшилася в кілька разів. Багато в чому ця «заслуга» належить зростанню вживання населенням міцних спиртних напоїв. У розвинених країнах 35% госпіталізованих з діагнозом «гострий панкреатит » хронічно зловживають алкоголем. Жовчнокам’яна хвороба та інші захворювання біліарного тракту є другим за значимістю етіологічним чинником. На частку всіх інших випадків виникнення гострого панкреатиту припадають травми живота, інфікування черевної порожнини і захворювання ендокринної системи.
3.0.2 Патогенез
Основний патогенетичний механізм виникнення патології – утруднений відтік панкреатичного соку, що містить травні ферменти, у дванадцятипалу кишку, їх активація і подальше проникнення в тканину підшлункової залози. Причини:
3.0.3 Чим небезпечний гострий панкреатит?
Гострий панкреатит – серйозне захворювання, що вимагає невідкладного медичного втручання. Навіть при якісно наданої допомоги панкреатит небезпечний грізними ускладненнями та їх наслідками:
- Гіповолемічний шок — швидке зниження об’єму циркулюючої крові, пов’язане зі значною втратою води та електролітів через безперервну блювоти і діареї.
- Поліорганна недостатність – є кінцевим результатом прогресування так званого синдрому системної запальної відповіді.
- Ускладнення з боку респіраторної системи. Проявляються у вигляді дихальної недостатності у зв’язку з розвитком шокової легені, ексудативного плевриту, ателектазу базальних відділів легень.
- Печінкова недостатність різного ступеня. Ступінь тяжкості залежить від перенесеного шоку і впливу токсичних ферментів. Може проявлятися як незначною легкої жовтяницею, так і важким станом у вигляді гострого токсичного гепатиту.
- Поява гнійно-запальних процесів у вигляді абсцесів підшлункової залози і заочеревинної клітковини. До появи цього ускладнення призводить інфікування жирової тканини, що знаходиться в безпосередній близькості від вогнища некрозу.
- Освіта панкреатичних свищів. Найчастіше нориці можна виявити на місці постановки дренажів або в області післяопераційної рани. Нориці здатні відкриватися в інші органи шлунково-кишкового тракту: шлунок, дванадцятипалу кишку, тонку і товсту кишку.
- Гнійний перитоніт є одним з найбільш часто виникаючих і найгрізніших ускладнень гострого панкреатиту. Прорвавшись в черевну порожнину, гнійник інфікує очеревину. Також перитоніт може виникнути в результаті переміщення бактеріального агента з кишечника. Таке може статися, наприклад, при травмі кишечника.
- Кровотечі. Виникають через аррозии (роз’їдання тканин ) судин гнійним виділенням.
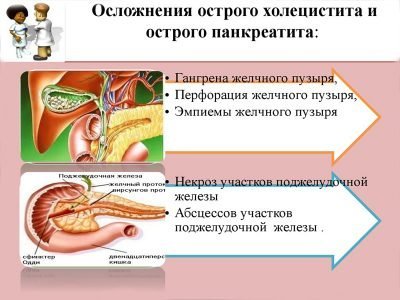
Ще одним досить небезпечним ускладненням є розвиток онкології підшлункової залози.
3.0.4 Симптоми та діагностика
Панкреатит досить важко діагностувати, спираючись тільки на клініку і скарги хворого. Як правило, пацієнти пред’являють скарги на раптово з’являється надзвичайно сильну, інтенсивну біль в області епігастрію. Біль здатна іррадіювати в спину, ліву половину тулуба. Виникає зниження або повна відсутність апетиту, нудота і блювота з домішкою жовчі, що не приносить полегшення.
В умовах стаціонару лікуючий лікар ретельно збирає анамнез, проводить опитування, дізнається про наявність або відсутність у хворого хронічних захворювань.
Потім таким пацієнтам призначають наступні інструментальні методи обстеження:
- Загальний і біохімічний аналіз крові і сечі – обов’язкові аналізи при всіх патологіях, так як дають початкове уявлення про перебіг захворювання.
- Ультразвукове дослідження дає можливість встановити етіологічні фактори, виявити наявність або відсутність набряку, збільшення розмірів підшлункової залози, скупчення газу або ексудату в роздутих петлях кишечника.
- Комп’ютерна томографія – поряд з магнітно-резонансною томографією є одним з найбільш точних методів діагностики. В даному випадку дозволяє досліджувати дифузне або локальне збільшення розмірів підшлункової залози, набряк, наявність або відсутність вогнищ некрозу, скупчення ексудату.
- Магнітно-резонансна томографія — більш сучасний метод діагностики. Вона пропонує більш детальну і точну інформацію, аналогічну одержуваної при комп’ютерній томографії.
- Рентгенологічне дослідження допомагає діагностувати патологічні зміни черевної порожнини, виявити непрохідність кишечника, випіт плевральної порожнини. Рентгенологічне дослідження органів черевної порожнини за допомогою рентгеноконтрастних речовин протипоказано при гострій формі захворювання.
- Езофагогастродуоденоскопія – призначається при підозрі на кровотечі з виразок і ерозій, які можуть бути ускладненнями гострого панкреатиту.
- Електрокардіографія – необхідна як для диференціальної діагностики з гострим інфарктом міокарда, так і для оцінки стану серцевої діяльності в процесі розвитку захворювання.
При неясному діагнозі лікар може призначити ендоскопічну лапароскопію.
4 Лікування
Схема лікування призначається в суворій відповідності з етіологічним чинником, що викликав патологію. Так як захворювання є загрожувати життю, хворий знаходиться в умовах стаціонару під наглядом хірурга і реаніматолога.
Насамперед необхідно купірувати больовий синдром і зняти спазм сфінктера Одді. Для цього хворому призначають ненаркотичні анальгетики (препарати з групи нестероїдних протизапальних засобів), спазмолітики (Но-Шпа), холінолітики (препарати, що сприяють поліпшенню відтоку жовчі). Без твердої впевненості у точності діагнозу введення наркотичних анальгетиків неприпустимо, так як повна аналгезія (відсутність болю ) здатна змастити клінічну картину і пустити лікуючого лікаря по помилковому сліду.
5 Зниження функції підшлункової залози
Оскільки джерелом інсуліну є підшлункова залоза, її поразка серйозно підвищує ймовірність розвитку діабету, аж до I типу, при якому повністю відсутня вироблення інсуліну залозою і необхідна замісна терапія.
Для комплексного лікування гострої форми панкреатиту слід максимально зменшити секреторну функцію підшлункової залози. З цією метою виключають пероральний (через рот) прийом їжі. Парентеральне харчування призначається на 3-5-й день госпіталізації. Енергетичні потреби організму забезпечуються концентрованими розчинами глюкози з інсуліном, розчинами амінокислот, жирових емульсій.
Для пригнічення секреторної функції шлунка використовують препарати різних груп: антациди, антихолінергічні засоби (Атропін), цитостатики (Циклофосфан, 5-Фторурацил). Для зниження активності ферментів використовуються препарати групи інгібіторів протеаз (Трасилол, Гордокс). Приймаючи дані лікарські засоби, можна знизити інтоксикацію протеолітичними ферментами. Однак у пізньої фази патогенезу гострого панкреатиту застосування їх недоцільно.
6 Поповнення об’єму рідини і форсований діурез
Скорегувати об’єм циркулюючої крові допомагають розчини колоїдних і кристалоїдних розчинів (Поліглюкін, Желатіноль, Альбумін та ін) Їх співвідношення має становити приблизно 1:1. Кристалоїдні розчини (розчин натрію хлориду ізотонічний, 5% розчин глюкози ) містять електроліти (солі калію, натрію, хлору), необхідні для нормальної життєдіяльності організму.
Форсований діурез призначається для дезінтоксикації організму. З сечею виводяться токсини, продукти розпаду білків та інші продукти метаболізму, що надають негативну дію на організм. З цією метою використовують потужні діуретики типу Фуросеміду.

Важка інтоксикація є прямим показанням до плазмо – та лімфосорбції, плазмаферезу.
7 Антибіотики
Антибактеріальна терапія є обов’язковою ланкою складного багатокомпонентного лікування. Терапія антибактеріальними препаратами проводиться як для профілактики, так і для лікування вже наявної інфекції.
Найбільш вагомими в даний момент є антибіотики широкого спектру дії (Цефтріаксон, Цефтазидим, Цефтриаксон, Цефепім, група карбопенемов та аміноглікозидів). Сучасні хірургічні керівництва рекомендують призначати таким хворим Метронідазол, вибірково впливає на мікрофлору неклострідіальной природи.
8 Оперативне лікування
Незважаючи на далеко шагнувшую вперед інтенсивну терапію, важкі форми захворювання часто закінчуються смертю хворого. Тому медикаментозне лікування доповнюється хірургічним. Існують окремі показання до проведення оперативного лікування:
- утруднення постановки діагнозу;
- приєднання вторинної інфекції;
- прогресуюче погіршення стану хворого, незважаючи на адекватне інтенсивне лікування.
Мета лікування — видалення некротизованих ділянок тканини для запобігання появи нагноительного процесу. Потім хірург забезпечує дренаж черевної порожнини для лікування розвинувся перитоніту або для адекватного відтоку рідини, що містить ферменти підшлункової залози.
Не варто думати, що таке захворювання, як панкреатит, оперується лапаротомически, тобто з допомогою широкого розкриття черевної порожнини. Останнім часом в клінічну практику впроваджуються ендоскопічні методи оперування подібних патологій. Хірургічні маніпуляції проводяться черезшкірною за допомогою відеокамери, контролю ультразвукового дослідження чи комп’ютерної томографії. Така методика супроводжується меншою кількістю ускладнень, легше переноситься хворим, знижується ризик летального результату.
Панкреонекроз та його гнійні ускладнення є вкрай небезпечною формою захворювання. На сьогоднішній день летальність складає 20-40% і більше. При використанні малоінвазивних операцій летальність знижується до 10% і нижче.