Видалення шлунка проводиться переважно за наявності його обширного ураження. Показаннями до проведення такої операції є злоякісне новоутворення, серйозне пошкодження, множинні поліпи. Операція передбачає високі ризики ускладнень, але при дотриманні всіх приписів прогноз сприятливий. Без шлунка можна прожити стільки ж, скільки і з ним. Виняток становить пухлинний процес, коли хвороба рецидивує.
1 Показання до операції
Показання до проведення операції з видалення шлунка включають:
- рак;
- прорив органу;
- кровотеча при виразковій хворобі;
- дифузний поліпоз;
- надмірно високий індекс маси тіла.
Основним приводом, який змушує лікарів вибирати радикальний спосіб лікування, є рак шлунка. Гастректомія проводиться при розташуванні пухлини в кардіальним або пілоричному відділі. Шлунок видаляється повністю, якщо рак вразив середню третину органу. В цьому випадку додатково січуться лімфатичні вузли та інші освіти.
Інші причини призводять до видалення шлунка набагато рідше. Виразкова хвороба часто лікується медикаментозно і вимагає радикальної операції тільки в разі серйозних ускладнень.
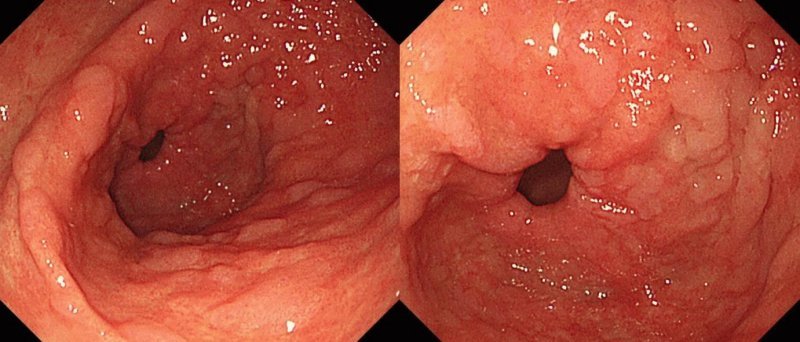
Множинні поліпи на слизовій шлунка
При дифузному поліпозі спостерігаються утворення на слизовій оболонці. Термінологія «дифузний» означає множину їх кількість з розподілом на великі ділянки. Це призводить до гастректомія з-за неможливості видалення кожного поліпа. Дані освіти мають властивість перероджуватися в злоякісні.
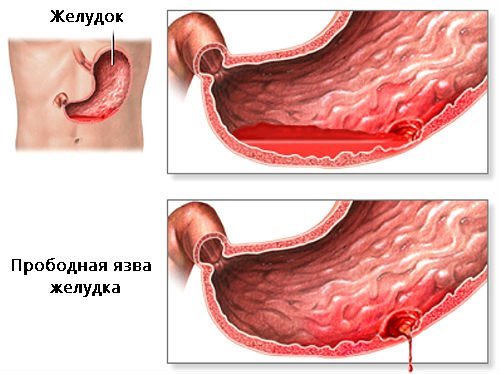
Прорив стінки органу відбувається не тільки при ураженні пухлиною, але і на тлі травм і потребує термінової операції (не завжди гастректомія).
До особливої групи виділяються пацієнти з надмірним ожирінням. Іноді єдиним способом, що допомагає зменшити кількість споживаної їжі, є часткове або повне видалення шлунка.
Рідко видалення органу проводиться в якості профілактики — при мутації гена CDH1. Даний стан значно підвищує ризик розвитку генетично обумовлених форм злоякісних утворень шлунка дифузного типу. У цьому випадку пацієнтам рекомендується профілактичне видалення ще до утворення раку.
2 Протипоказання
Протипоказання засновані на складності процедури та імовірних значних обсягах крововтрат. Серед них виділяють такі, як:
- Термінальна стадія онкологічного захворювання (ураження регіональних та віддалених лімфовузлів, внутрішніх органів). Є неоперабельною.
- Тяжкий стан хворого.
- Патології внутрішніх органів, особливо легень або серця.
- Хвороби, що супроводжуються порушенням згортання крові.
3 Підготовчі заходи
Перед операцією необхідно ретельне обстеження хворого. Проводяться:
- аналіз сечі;
- томографія області ураження;
- аналіз крові на біохімію;
- дослідження калу на наявність еритроцитів;
- УЗД органів черевної порожнини;
- гастроскопія для огляду слизової шлунка (зазвичай дослідження доповнюється вилученням зразка тканин для гістологічного дослідження).
Планова операція включає попередню консультацію фахівців інших профілів.
Підготовчий етап включає наступні заходи:
4 Різновиди оперативного втручання
Гастректомія може означати як часткове, так і повне видалення шлунка. Виділяють кілька різновидів:
Важливою частиною операції є мобілізація шлунка. Забезпечується доступ до органу – відбувається це шляхом розсічення зв’язок і сальника. Після цього судини перев’язуються і коагулюють. Шлунково-підшлункові зв’язки перетинаються разом з судинами, які в них розташовані, що вимагає граничної обережності. По закінченні операції стравохід і тонкий кишечник з’єднуються.
При виразці, яка не піддається лікуванню медикаментозними методами, або при ускладненнях проводять операцію, не обмежуючись тотальними варіантами. При наявності дифузійних процесів немає необхідності видалення сальников, лімфовузлів та інших органів, тому втручання проходить менш травматично для хворого. У важких випадках, коли патологія супроводжується великою крововтратою, операція проводиться в терміновому порядку, без обстеження. Обсяг втручання визначається хірургом під час процедури.
5 Можливі ускладнення
Видалення органу не може відбутися без наслідків. Найбільш ймовірно виникнення таких патологій, як:
- Анемія. Після операції змінюється раціон, погіршується перетравлювання їжі, що призводить до вітамінної недостатності, що супроводжується втомою і сонливістю.
- Кровотеча, перитоніт – патології, що потребують термінового лікування.
- Рецидив пухлини. Рак розвивається в культі шлунка і має більш несприятливий прогноз у порівнянні з первинною формою.
- Демпінг-синдром. Обумовлений низькою якістю споживаної їжі. З’являються пітливість, почастішання серцевих скорочень, запаморочення, блювота відразу після їжі.
- Рефлюкс-езофагіт. Запальний процес в стравоході, викликаний закидом в нього вмісту тонкого кишечника. Супроводжується болем у животі, печією і нудотою.
Часто саме оперативне втручання та період після операції складаються сприятливо, а ускладнення виникають значно пізніше, вже в домашніх умовах.
6 Спосіб життя після операції
В післяопераційному періоді пацієнту потрібні допомога і догляд, які полягають у введенні знеболювальних препаратів. У тонку кишку встановлюється спеціальний зонд. Він виконує функцію забезпечення харчуванням до тих пір, поки не пройде період реабілітації і не стане можливим пероральний прийом їжі. Через зонд вводять спеціальні розчини. Для заповнення достатнього об’єму рідини проводиться інфузійна терапія.
Рідку їжу і воду можна вживати лише через 48-72 години після операції. Перед розширенням дієти необхідно оцінити, наскільки кишечник почав функціонувати. Якщо з’являється стілець, можна поступово додавати перетерті страви, каші і звичайну їжу.
Харчування після операції змінюється назавжди. Порції стають маленькими, прийоми їжі – частими, від 6 до 8 разів на день. Це допомагає попередити ускладнення, такі як демпінг-синдром. Краща приготована на пару або варена їжа. Дозволяється пити не більше склянки рідини за один прийом. Замість води можна вживати чаї і компоти.
6.1 Особливості дієти
Білок повинен бути присутнім у раціоні хворого в достатній кількості, від простих і рафінованих вуглеводів доведеться відмовитися. Бажано також скорочення жирів. Необхідно повністю відмовитися від:
- спиртного;
- прянощів;
- смажених і копчених страв;
- консервів.
Споживання солі скорочують до мінімуму. Їжу потрібно ретельно пережовувати. Вона повинна бути кімнатної температури. Якщо є порушення стільця, рекомендується коригування дієти. При діареї в раціон вводяться страви з крупами (рис, гречка), при запорах – чорнослив, кефір і йогурт, буряк.
Переходити на таку дієту можна вже через 30-40 днів після видалення органу, але повна реабілітація займає приблизно рік. На те, наскільки швидко людина відновиться, впливають його емоційний стан і настрій:
- Якщо хворий дуже турбується, дотримується обмеження в харчуванні занадто довго, ситуація призводить до авітамінозу, анемії і схудненню.
- Деякі хворі, навпаки, не витримують суворого режиму, починають їсти 3-4 рази на день великими порціями і забувають про заборону на деякі продукти. Це призводить до порушення діяльності ШЛУНКОВО-кишкового тракту та розвитку ускладнень.
Після операції виникає нестача вітамінів і мікроелементів. Для того щоб її усунути, використовуються вітамінно-мінеральні комплекси. Призначається прийом вітаміну B12, так як при видаленні шлунка не відбувається її природного всмоктування.
Фізична активність скорочує період реабілітації, стимулює скоротливу діяльність решти органу, що призводить до більш швидкому відновленню. Руху перешкоджають утворенню спайок, поява яких часто пов’язане з виникненням ускладнень. Фізичне навантаження також зменшує ризик тромбоутворення. Але існують і деякі обмеження: період безпосередньо після оперативного втручання, надмірна активність, підняття тягарів.
7 Прогноз
Прогноз залежить від вибору методики операції, ступеня розвитку раку і загального стану хворого. Якщо операція пройшла нормально, у післяопераційний період не виявлено ускладнень, а раковий процес не відновився, прогноз сприятливий.
При прогнозі ефективності лікування враховується і вік. У літніх видалення шлунка призводить до несприятливого результату значно частіше. В молодості рак шлунка зустрічається переважно у жінок. Чоловіки частіше хворіють після досягнення похилого віку, тому прогноз у них менш сприятливий.
Лікування, розпочате при розвитку раку до першого ступеня, гарантує одужання в 85% випадків. При термінальній стадії тільки у 15% пацієнтів термін життя складає більше 5 років після хірургічного втручання.