Ревматизм характеризується системної сполучнотканинної запальною реакцією, головним чином серцево-судинної, частими ураженнями інших органів (суглобів, ЦНС, шкіри, підшкірно-жирова клітковина) і схильністю до рецидиву. Розвиток цієї хвороби пов’язане з персистенцією В-гемолітичного стрептокока групи А, перенесеної в ранньому віці ангіни особами з сімейною історією.
Етіологією розвитку ревматизму вважається ?-гемолітичний стрептокок групи-А. В основі патогенезу закладена генетична схильність до аутоімунних реакцій. Підтвердженням стрептококової етіології ОРЛ (гострої ревматичної лихоманки) служить виявлення у хворих високих титрів антистрептококковых антитіл (антистрептолизин-ПРО – АСЛ-О, антістрептокінази – АСК).
Зміст статті
- Симптоми ревматизму: основні скарги хворого
- Які методи додаткової діагностики ревматизму?
- Лікування
- Прогноз
- Висновки
- Відео по темі
- Коментарі
Симптоми ревматизму: основні скарги хворого
Тяжкість перебігу, активність процесу, і стадія захворювання відчутно впливають на ступінь клінічних проявів ОРЛ. Хворіють переважно діти шкільного віку. Ревмокардит дебютує на 2-3 тижні після перенесеної стрептококової ангіни.
У разі гострого початку процесу першочергово виникають явища артриту, при поступовому – кардит і хорея. При непомітному дебюті діагноз ставиться ретроспективно на основі виявленого пороку серця.
Для ревматичної лихоманки характерна симптоматика:
Класифікація за гостротою процесу:
Які методи додаткової діагностики ревматизму?
Постановка діагнозу гострої ревматичної лихоманки досить складне завдання, оскільки найбільш часті його прояви неспецифічні.
Діагностичні критерії ревматизму:
Великі критерії:
Малі критерії:
Додатково в крові виявляється підвищений вміст серомукоидных білків, фібриногену, ?-1, ?-2 глобулінів, гіпоальбумінемія, високий титр АСЛ-О, АСК, АСГ, виявляють антистрептококковые антитіла.
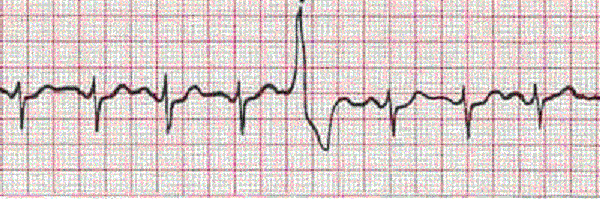
Також на ЕКГ відзначаються порушення провідності (АВ-блокада I-II ступеня), екстрасистолія, миготлива аритмія, зміни зубця Т, депресія сегмента ST, низький вольтаж зубців R.
На Ro ОГК відзначається розширення серцевої тіні на всі боки. На Ехокг визначаються крайові булавоподібні потовщення клапанів, гипокинезию стулок мітрального клапана, аортальна регургітація.
Так само визначають час згортання, ПТІ, толерантність до гепарину, коагулограму.
Лікування
Терапія хворих на ревматизм проводиться в умовах стаціонару. Пацієнту призначається строгий постільний режим до ліквідації клінічних ознак активності, дієта №10 з рекомендацією підвищення вмісту білка і зниження споживання солі.
Протокол медикаментозного лікування:
- Глюкокортикоїди – преднізолон 0,7-1 мг/кг при високій активності процесу;
- Протизапальні препарати нестероїдного походження – Індометацин, Ортофен, інгібітори ЦОГ-2, саліцилати;
- Аминохинолины – Делагіл або Плаквеніл при тривалому рецидивуючому перебігу і первинним клапанним ураженням;
Прогноз
Прогноз залишається умовно несприятливим (летальність до 30%). Причинами смерті можуть стати: прогресуюча серцева недостатність, порушення ритму, ниркова недостатність, тромбоемболічні ускладнення. Своєчасне проведення антибіотикотерапії в адекватних дозах і за умови тривалого курсу робить можливим практично абсолютна лікування. Рецидиви ендокардиту, як правило, виникають через місяць після закінчення антибіотикотерапії і стають причиною розвитку клапанних уражень (40% випадків) та прогресування серцевої недостатності збільшуючи рівень інвалідизації пацієнта.
Висновки
З метою зниження захворюваності на ревматизм важливо проводити заходи з первинної профілактики: попередження поширення стрептококової інфекції в дитячих установах, санація вогнищ хронічної інфекції (тонзиліту, аденоїдиту, синуситу, каріозних зубів). При наявності сімейного анамнезу у дітей, які перенесли стрептококову ангіну пильну увагу варто звернути на неспецифічні симптоми і лікування ревматизму серця почати негайно. Для запобігання вторинних атак і прогресування хвороби рекомендується пролонговані форми пеніциліну.
Тривалість экстенциллинопрофилактики залежить від серйозності перенесеного процесу (від 5 років при неускладненому перебігу до довічного прийому у хворих зі сформованим клапанним пороком). В дорослому і похилому віці наслідком перенесеного ревматизму стає формування серцевих вад (мітрального, аортального стенозу і недостатності), що потребують оперативного втручання.